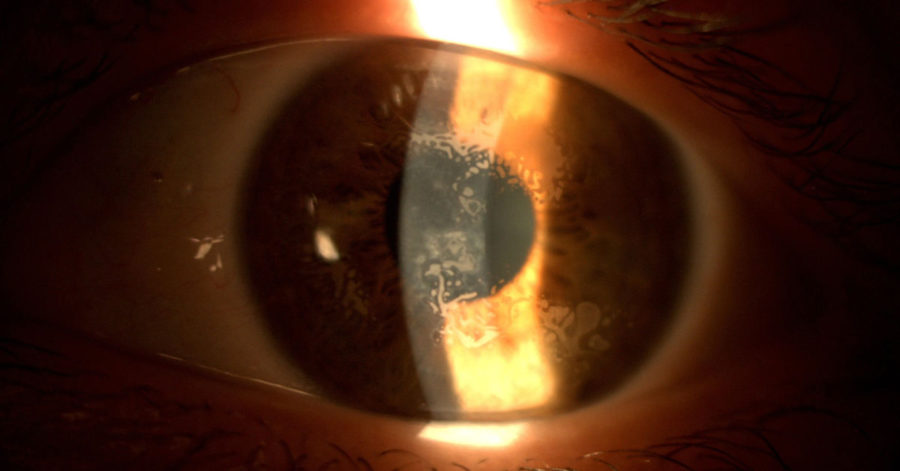
Introducción
A raíz de un caso comentado en el Foro de Facoelche por el Dr. Luis W. Lu acerca de como manejar un caso de crecimiento epitelial en un paciente de 69 años que se sometió a cirugía de LASIK en 2002 con un levantamiento de flap en 2009 y que en la actualidad aparece recidivado y con una AVMC lejana de 0.5, surgió cierta controversia en el foro sobre como manejar este tipo de complicaciones, que en ocasiones se pueden presentar de forma tardía y/o recidivada tras un cirugía de LASIK.
Algunos compañeros recomendaron una actitud conservadora debido a que el tratamiento del CE con levantamiento del flap puede desencadenar nuevas recidivas.
Otros compañeros en cambio apostaron por tratarlo, debido a que era un CE importante que generaba un astigmatismo irregular en la topografía de 7.74D con compromiso de la visión. Y recomendaron realizar un levantamiento de flap y raspado de las células epiteliales interfase del flap y en el lecho estromal, con aplicación de alcohol al 20% durante 20-30 segundos o mitomicina C (MMC) durante 1 minuto. A esto se le podía añadir suturas del flap o aplicar pegamento tisular a nivel de la zona del crecimiento.
También se comentó la posibilidad de tratar el crecimiento epitelial mediante impactos de láser YAG en el borde del flap.
Definición
El endocrecimiento o crecimiento epitelial (CE) se define como la presencia de células del epitelio corneal en la interfase de un flap de queratomileusis in situ asistida con láser (LASIK)(1).
Incidencia
Es una complicación rara en procedimientos primarios. Se suele observar con mayor frecuencia tras levantamiento de flap de LASIK para retratamientos u otros procedimientos secundarios(2). La incidencia observada de CE tras LASIK varía desde el 0-3.9% en procedimientos primarios hasta el 10-20% en casos de levantamiento de flap para retratamientos(3, 5). También ha sido descrito tras traumatismos o cirugía ocular.
La mayoría de los casos son autolimitados y asintomáticos, requiriéndose tratamiento quirúrgico solo en el 1-3%, en los casos de CE clínicamente significativo(3, 4).
Fisiopatología
Se han postulado dos mecanismos para explicar el crecimiento epitelial. Por un lado, células epiteliales podrían ser introducidas en la interfase durante la creación del flap, la irrigación de la interfase o el reposicionamiento del flap. Esto daría lugar a nidos de células epiteliales más allá del borde del flap. Estas células tendrían escaso potencial de proliferación quedando normalmente en estado estacionario(5).
Por otro lado, se cree que los CE sintomáticos se producen por migración de células epiteliales en la interfase del flap desde los bordes en flaps con mala adherencia, discontinuidades del epitelio en los márgenes o cuerpos extraños (restos de sangre, células inflamatorias etc) en la interfase. Se cree que la formación de un espacio virtual entre el flap y el lecho estromal o la mala adherencia podría ser un estímulo para que las células epiteliales migraran e intentaran rellenar la interfase al ser “percibida” como un defecto epitelial. De esta forma se crearía una fístula epitelial en el margen del flap que comunicaría las células epiteliales de la superficie con la interfase del flap dando lugar a un CE progresivo(5).
Manifestaciones clínicas
El CE puede permanecer como un hallazgo casual y no progresivo o presentarse como un trastorno rápidamente progresivo que puede poner en peligro la visión del paciente.
Cuando aparece, el CE suele manifestarse en el postoperatorio precoz, al mes de la cirugía, aunque el tiempo de presentación del CE puede ser variable(5). El CE de inicio tardío en un paciente con LASIK previo debe hacer sospechar una dislocación traumática del flap.
En la mayoría de los casos es autolimitado y no progresivo, crecimiento epitelial subclínico (grado 1 de Probst/Machat), observándose con frecuencia en las revisiones rutinarias. En estos casos se suele apreciar como una fina línea de demarcación de color blanco-grisácea que se extiende entre la interfase en la periferia del flap con una extensión circunferencial variable, delimitando un CE tenue.
En otros casos, sin embargo, puede manifestarse como un crecimiento epitelial progresivo (grado 2-3 de Probst/Machat) extendiéndose a lo largo de la interfase en mayor o menor grado y pudiendo afectar a la visión.
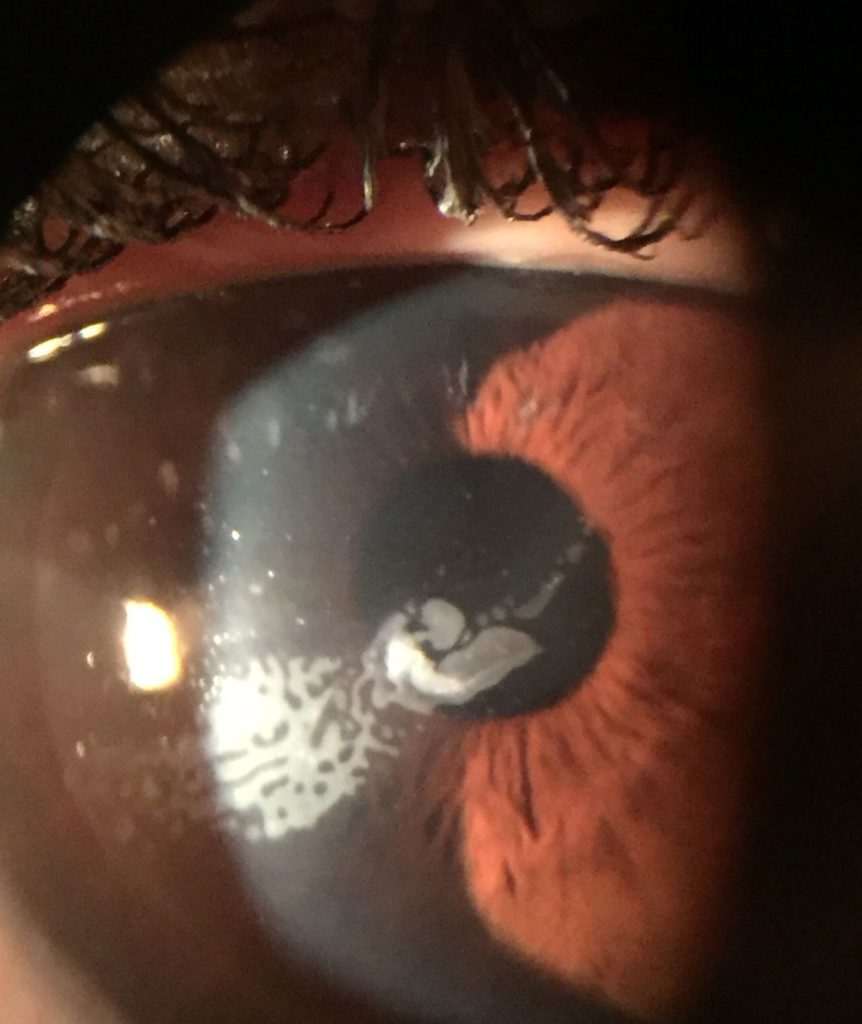
En algunos casos puede dar lugar a síntomas de superficie ocular con sensación de cuerpo extraño (SCE) o irritación por irregularidad del epitelio suprayacente, que se manifiesta como tinción negativa con fluoresceína.
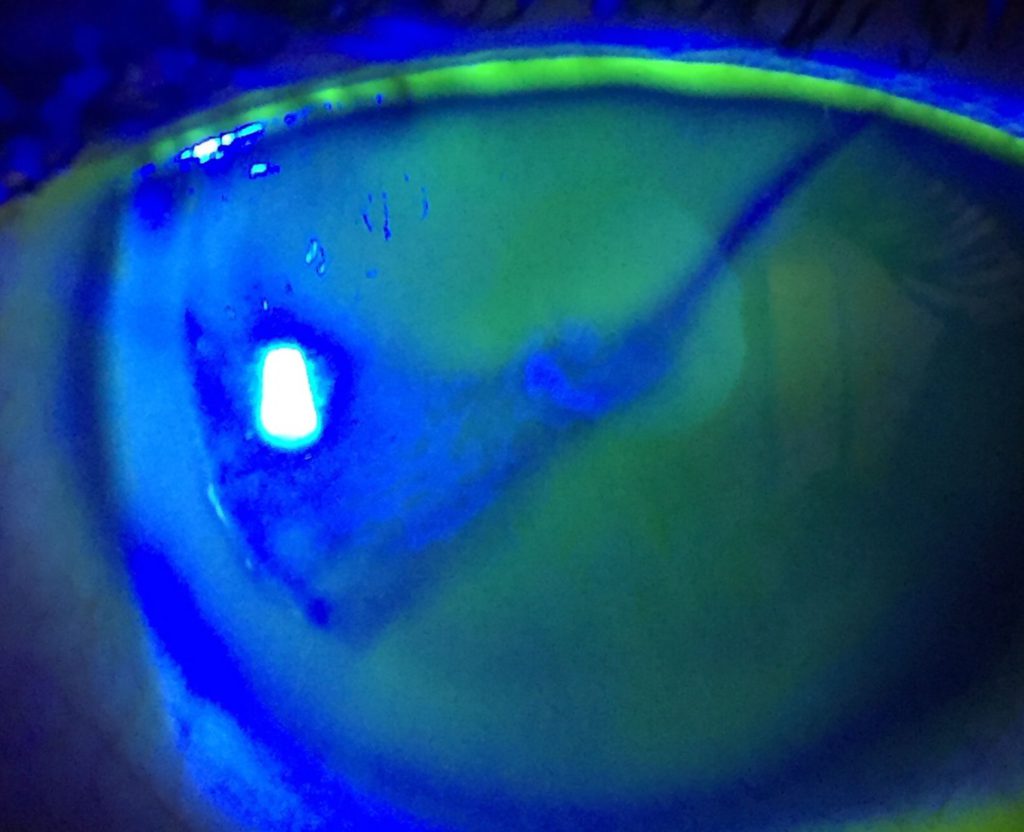
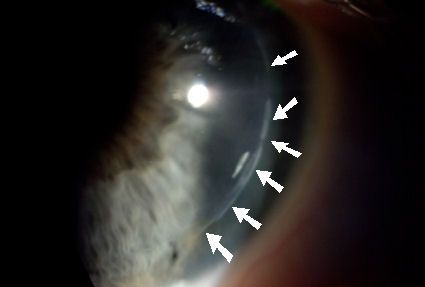
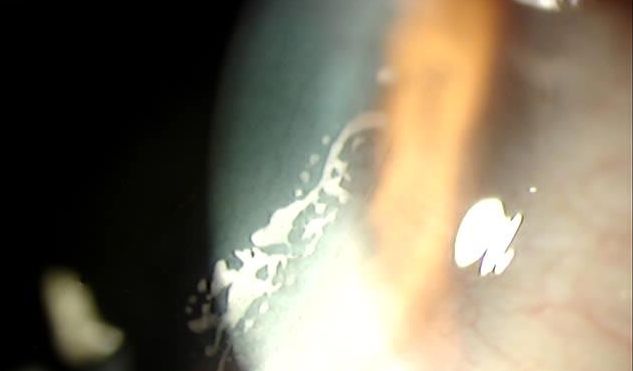
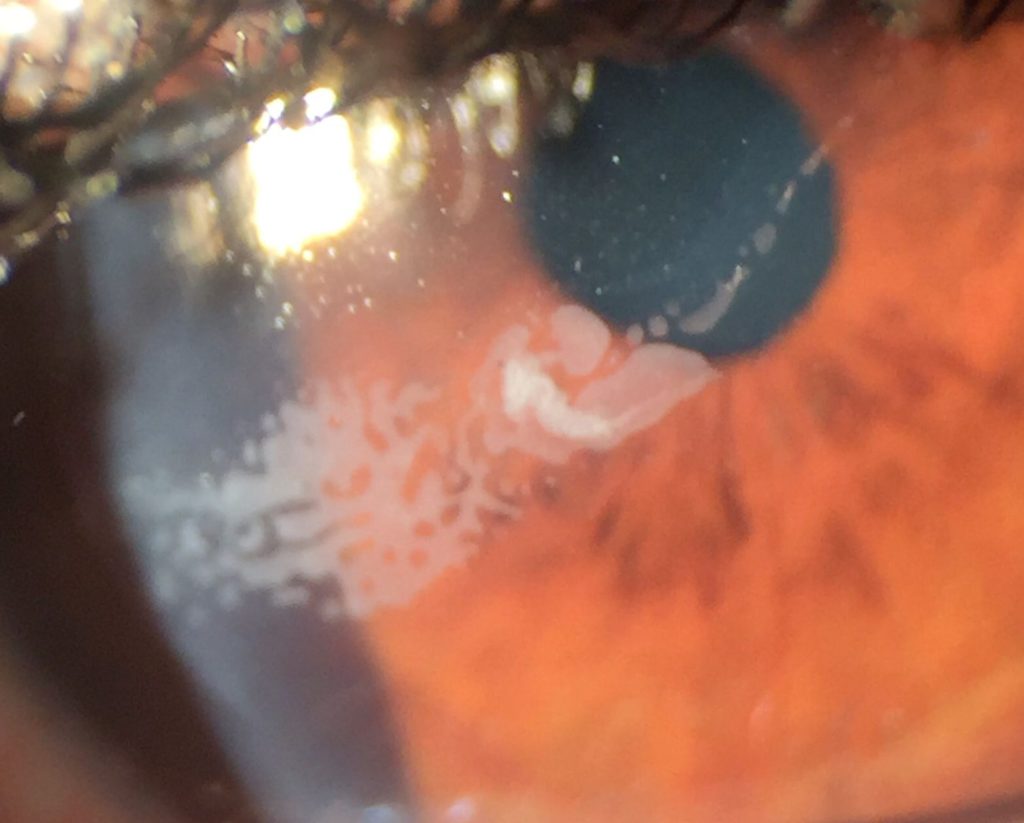
La presentación típica del CE sintomático es la una “lengua” o “península” con aspecto geográfico o en huella dactilar, con nidos de células epiteliales de color blanquecino en su interior, que crece en la interfase desde los márgenes elevando el flap con tinción negativa en la superficie. En casos estacionarios es frecuente la presencia de una línea de demarcación que delimita el CE. También es frecuente observar cierto grado de haze en el flap, debido a queratolisis, en las zonas de CE. En casos severos el borde del flap puede aparecer engrosado y enrollado con aspecto grisáceo(5).
El CE puede producir disminución de la AV por:
- Opacidad de medios si afecta al eje visual
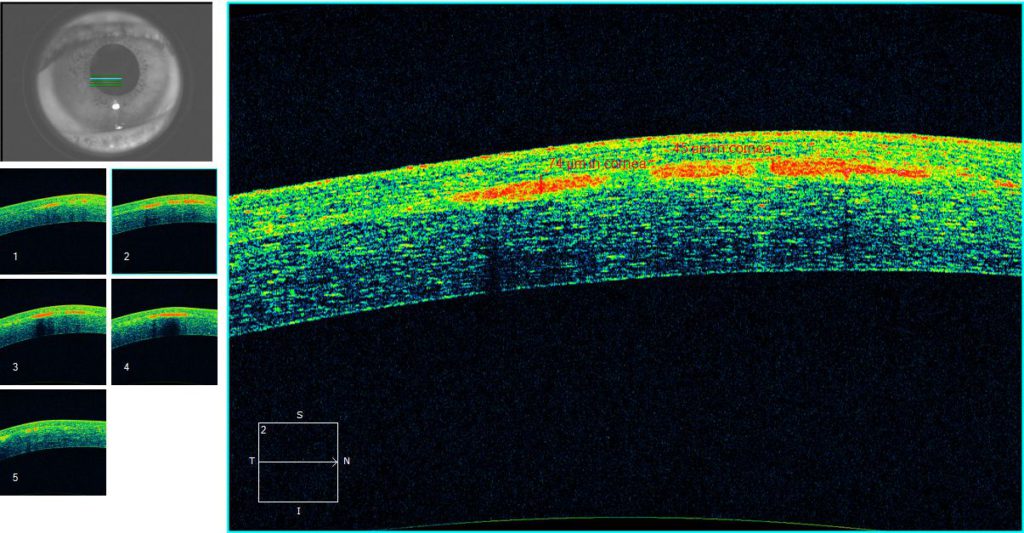
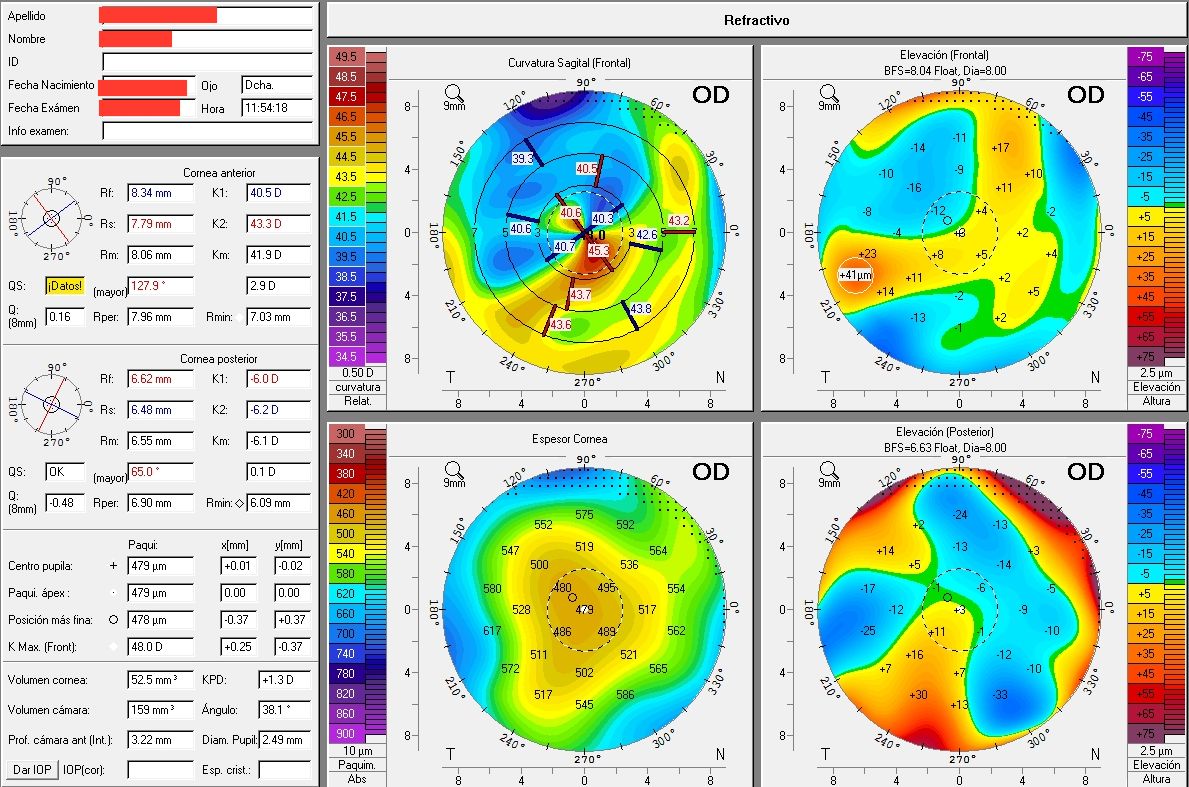
- Astigmatismo irregular por crecimiento en la interfase con elevación de la superficie corneal anterior. Estos cambios pueden ser evidenciados por tomografía corneal.
- Melting o incluso necrosis del flap y cicatrización, por alteración de la difusión nutrientes a través de la córnea y/o aumento de expresión de colagenasas. Se considera que si el CE es mayor de 2 mm o alcanza un espesor de 40-60 micras existe mayor riesgo de melting del flap(6). En casos graves puede requerir de queratoplastia.
Factores de riesgo
Factores de riesgo no modificables:
-
- Levantamiento de flap
- Como se ha comentado, el factor de riesgo más importante es el levantamiento del flap de LASIK para retratamientos u otros procedimientos secundarios, que aumenta la incidencia de CE hasta el 1.7-23.3%, desde 0-3.9% en LASIK primario(5, 7). Además, se ha visto que la incidencia de CE clínicamente significativo aumenta en levantamientos de flap después de de 3 años en comparación con levantamientos de flap realizados antes(8). Son también factores de riesgo de CE si hay dificultad para el levantamiento, si este se realiza de forma agresiva o se manipula el flap en exceso. La mayor parte de los casos de recurrencia tras levantamiento del flap ocurren en los primeros 6 meses(2).
-
- Ablación hipermetrópica
- El LASIK hipermetrópico se ha asociado a una mayor incidencia de CE respecto al LASIK miópico (23% vs 3%) tanto en procedimientos primarios (17% vs 3%) como en retratamientos (43% vs 7%)(7, 9). Esto podría ser debido a que la ablación hipermetrópica se realiza en la media periferia corneal cercana a los bordes del flap, lo que podría comprometer la adhesión del mismo favoreciendo el CE.
-
- El antecedente personal de erosión corneal recurrente o distrofia de membrana basal epitelial, predispone también al CE por mala adhesión epitelial y del flap. En estos casos podría ser preferible realizar una ablación de superficie a realizar un LASIK tanto para procedimientos primarios como para retratamientos.
Factores de riesgo modificables:
-
- Microqueratomo
- Corte del flap con microqueratomo en vez de con láser de femtosegundo aumenta el riesgo de CE tras levantamientos de flap para retratamientos (1.4% vs 8.3%)(9), y aumenta el riesgo de recidiva de CE una vez tratado(2, 7). Esta diferencia se ha atribuido a la mejor reproducibilidad del corte, al menor riesgo de trauma en los bordes del flap y a la propia geometría del flap, con el “side cut”, con el láser de femtosegundo. Por otro lado, una mala calidad de la hoja o el avance irregular del microqueratomo pueden dar lugar a un lecho estromal irregular o a defectos en la membrana de Bowman en los bordes del flap con una peor adhesión del flap.
-
- Técnica quirúrgica
- Los defectos epiteliales durante la cirugía, sobre todo si este se produce en los bordes del flap de LASIK, puede dar lugar a una mala adhesión del flap a partir de la cual se produce el CE. La excesiva manipulación del flap durante la cirugía y/o excesiva irrigación de la interfase con hidratación de los bordes y mala adhesión también es un factor de riesgo. Realizar el levantamiento de directamente con pinzas se ha visto que podría aumentar el riesgo de CE respecto a realizarlo separando los bordes del flap primero con una espátula, gracias a un menor traumatismo epitelial(12).
Clasificación
La clasificación más utilizada para el CE es la propuesta por Probst/Machat(5, 14). Se basa en la localización, características clínicas y severidad, además, sirve de como guía en la indicación del tratamiento.
- Grado 1
- Crecimiento fino (1-2 células) y tenue, con línea de demarcación, confinado a 2 mm del margen del flap. No provoca alteraciones en la visión ni cambios en el flap. Aparición temprana, progresión muy lenta y estabilización sin tratamiento en unas semanas. Puede verse hasta en un 10% de casos de LASIK, y a menudo puede pasar desapercibido. No requiere tratamiento.
- Grado 2
- CE más grueso, de color grisáceo con nidos de células epiteliales dentro de los 2 mm del margen del flap, sin línea de demarcación y normalmente con progresión lenta. Requiere tratamiento si se evidencia progresión.
- Grado 3
- Opacidad gruesa (varias capas celulares) a más de 2 mm del margen del flap de color grisáceo, sin línea de demarcación y con zonas geográficas blanquecinas de células epiteliales necróticas. Los márgenes del flap suelen aparecer enrollados con apariencia blanco-grisáceo. Puede progresar hacia el eje visual y producir disminución de la visión. Requiere tratamiento.
- Se podría diferenciar un grado 4 cuando el CE se comporta de forma agresiva con rápida extensión hacia el eje visual pudiendo producir melting del flap. Esta forma clínica suele verse en el preoperatorio precoz y requiere tratamiento urgente
Tratamiento
La indicación del tratamiento la haremos en función de los síntomas, localización, severidad del CE y la presencia o no de alteraciones concomitantes del flap. En casos de CE asintomático y sin repercusión visual (grados 1-2) se puede realizar observación y seguimiento, pues la mayoría de los casos no suelen evolucionar.
Se indica el tratamiento para CE de más de 2 mm del borde del flap cuando(2, 11):
- Se documenta progresión hacia el eje visual
El tratamiento básicamente consiste en levantar el flap para realizar una limpieza mecánica de las células epiteliales de la interfase, por lo que el propio tratamiento será un factor de riesgo para la recidiva. Por ello, no se recomienda tratar CE asintomáticos y estables.
Podemos resumir el tratamiento estándar de levantamiento y raspado en los siguientes pasos:
- Levantamiento del flap de LASIK.
- Raspado mecánico del CE en ambas caras (lecho estromal y cara posterior del flap) con pinzas, espátula roma, cuchillete etc.
- Irrigación de la interfase con BSS y limpieza de restos con hemostetas.
- Reposicionamiento cuidadoso del flap evitando traumatizar los bordes.
Se recomienda la adaptación de una lente de contacto terapéutica tras el tratamiento para disminuir la posibilidad de dislocación precoz del flap.
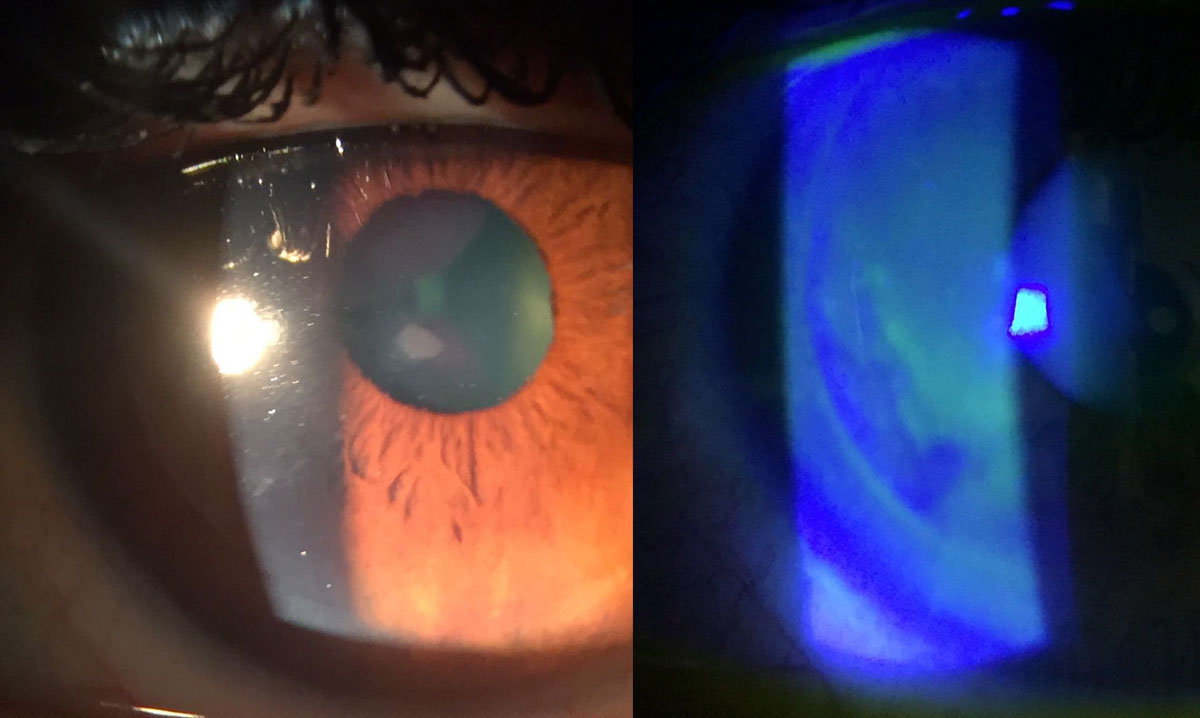
Sin embargo, mediante levantamiento y raspado solamente la recurrencia clínicamente significativa del CE es muy alta, pudiendo llegar hasta el 36%(2, 4, 5). Por ello, se han descrito procedimientos adyuvantes adicionales para aumentar la efectividad del tratamiento. El problema es que muchos de ellas han sido descritos solamente en publicaciones de casos o en series de casos muy pequeñas, y la mayoría de estudios clínicos son retrospectivos y no comparativos.
En casos en los que se produzca recidiva del CE tras el tratamiento mediante levantamiento y raspado, o en casos severos con características de riesgo estarían indicados algunos de estos procedimientos(5). Estos procedimientos se deben aplicar tras realizar una correcta limpieza del endocrecimiento tal y como se ha descrito anteriormente. De todas formas, el paciente debe ser advertido de la posibilidad de recidiva y de la necesidad de retratamientos en el futuro.
1. Suturas
Consiste en realizar varias suturas con nylon 10-0 en los márgenes del flap en la zona donde se produce en CE. De esta forma se aposiciona el borde del flap al lecho estromal de forma precoz, cerrando la fístula e impidiendo que las células epiteliales invadan de nuevo la interfase. El inconveniente es que las suturas pueden inducir astigmatismo o estrías en el flap. Las suturas se suelen retirar a partir del mes. La tasa de recidiva mediante este tratamiento varía entre el 0-22%(5).
En una serie retrospectiva, Rojas et al. trataron con éxito 20 ojos con CE mediante limpieza mecánica y sutura del flap. Durante el seguimiento ningún ojo presentó recurrencia significativa del CE ni complicaciones asociadas al tratamiento y no se observó cambio significativo en el equivalente esférico(15).
En una revisión retrospectiva acerca de las complicaciones de LASIK, Rapuano trató 9 ojos mediante desbridamiento mecánico del CE y sutura del flap. De estos 9 ojos hubo un caso (22%) de recurrencia del CE que requirió nuevo tratamiento mediante sutura y pegamento tisular(16).
En otra serie retrospectiva, Güell et al. evalúan la efectividad de la sutura del flap tras limpieza mecánica del CE en 13 ojos. Hubo una mejoría significativa en la AVSC, AVMC, equivalente esférico y astigmatismo refractivo tras el procedimiento. No se observó ningún caso de recurrencia del CE durante un año de seguimiento(6).
En un estudio retrospectivo se compararon los resultados visuales y refractivos y la tasa de recidiva en el tratamiento del CE significativo tras LASIK mediante levantamiento y raspado solamente (56 ojos) versus levantamiento, raspado y suturas (11 ojos). Tras 2.5 años de seguimiento el 19.6% del grupo de levantamiento+raspado presentó recidiva del CE, mientras que ningún ojo del grupo de suturas presentó recidiva. El grupo sin suturas presentó mejores resultados visuales al mes, pero al año fueron comparables entre ambos grupos(2).
2. Pegamento de fibrina
Tras realizar la eliminación de las células epiteliales y reposicionar el flap se aplica pegamento de fibrina en los bordes del flap en la zona del CE para asegurar la adhesión del mismo y bloquear el acceso de las células epiteliales a la interfase en esa zona. La tasa de recidiva se sitúa en el 0-8.3% con esta técnica(5).
La serie retrospectiva más larga hasta la fecha es la de Hardten et al. que incluye 39 ojos con CE tratados mediante levantamiento de flap, raspado y aplicación de pegamento de fibrina. Este tratamiento fue efectivo en 31 ojos (79.5%) que no presentaron recidiva al final del seguimiento. En 8 ojos (20.5%) el CE recurrió, pero solo fue necesario el retratamiento en 3 ojos (7.7%). La AV permaneció estable o mejoró en el 92.3% de los casos en este estudio(17).
En una serie retrospectiva de Chen et al. de 12 ojos con CE significativo el tratamiento mediante levantamiento de flap, desbridamiento y pegamento de fibrina fue efectivo para resolver el CE en 11 de los 12 casos. Sólo recidivó 1 ojo a los 3 meses que requirió ser tratado de la misma forma para resolver el CE. En esta serie 5 de los casos habían sido tratados previamente por CE mediante levantamiento de flap y limpieza o con láser Nd:YAG. El 75% de los casos ganaron 1 o más líneas de AVMC y no hubo complicaciones asociadas al tratamiento(13).
3. Láser Nd:YAG
Se pueden aplicar impactos de láser Nd:YAG, 0.6-0.8 mJ, sobre la zona de endocrecimiento para tratar de destruir las células epiteliales. En el foro se propuso que este tratamiento puede ser útil para frenar la progresión del CE en casos de recidiva precoz o como alternativa para pacientes que no puedan o quieran someterse a tratamiento quirúrgico.
Este tratamiento fue descrito por Ayala et al. en 2008 en una serie retrospectiva de 30 ojos, con una desaparición completa de los CE en el 80% de los casos. El 40% de los casos requirieron dos o más sesiones de láser. En el 60% mejoró la AV en una línea o más. No se detectaron complicaciones durante el seguimiento de 2 años(18).
En una reciente serie retrospectiva de 41 ojos el tratamiento con láser Nd:YAG consiguió resolver completamente el CE en el 68% de los casos en una sesión. 13 ojos necesitaron 2 o más sesiones. Se consiguió una mejoría en la visión en el 100% de los casos y sin detección de recurrencias durante un seguimiento mínimo de 6 meses(19).
La ventaja de esta técnica es que no hay que levantar el flap, lo cual es el principal factor de riesgo de recurrencia del CE. Sin embargo, debemos tener en cuenta las posibles complicaciones de este tratamiento, habiéndose descrito defectos epiteliales, roturas de la membrana de Bowman, rotura del flap por los impactos del láser con recurrencia del CE a través del nuevo defecto o de melting localizado del flap(18, 20, 21).
4. Queratectomía fototerapéutica (PTK)
En ocasiones se ha realizado una pequeña ablación excimer (7-10 micras) en modo PTK para asegurar la eliminación de las células epiteliales tras el desbridamiento mecánico y mejorar la adherencia del flap(5, 22)(5, 22).
En una serie restrospectiva de 5 casos de CE tratados mediante levantamiento, raspado y PTK en ambas caras, se observó una recurrencia central del CE en 1 ojo (20%) que requirió tratar de nuevo. En los 4 casos restantes el CE recurrió levemente en la periferia del flap sin que se necesitaran nuevos tratamientos(22).
5. Alcohol
En diferentes estudios y publicaciones de casos se ha propuesto la aplicación de alcohol al 20-50% aplicado con una hemosteta 20-30 segundos antes del desbridamiento mecánico para ablandar la adherencia de las células epiteliales a la interfase y facilitar la eliminación del CE como tratamiento adyuvante del CE(5). Hay que tener en cuenta que la aplicación de alcohol podría producir activación de los queratocitos estromales con aumento del riesgo de haze postoperatorio o queratitis lamerlar difusa(15).
En una serie retrospectiva se analizó la efectividad del alcohol como adyuvante en el tratamiento del CE. 16 ojos se trataron mediante levantamiento+raspado y 22 ojos mediante levantamiento+raspado con aplicación de alcohol isopropílico al 70%. La tasa de recurrencia significativa del CE en el grupo de raspado solo fue del 31.3% mientras que en el grupo alcohol fue de 36.4%, sin diferencias significativas entre ambos grupos(23).
6. Otros tratamientos
La utilización de la membrana amniótica como parche para mejorar la adherencia del flap ha sido publicada en reportes de casos individuales asociada a otros tratamientos adyuvantes como sutura del flap, aplicación de alcohol o PTK, con buenos resultados(5, 24).
En una serie retrospectiva de 4 ojos con CE recalcitrante se trataron con éxito mediante levantamiento del flap, limpieza mecánica del CE, aplicación de alcohol al 70% y mitomicina C al 0.02% durante 15 segundos (para disminuir la activación de queratocitos y la posibilidad de haze postoperatorio) y fijación del flap con pegamento tisular(25).
Pronóstico
El pronóstico visual del CE depende de la localización y severidad del mismo. La mayoría de los CE son asintomáticos y estables (grado 1) y pueden ser manejados mediante observación(16). En la mayoría de estudios clínicos, que solo tienen en cuenta los CE significativos que requieren tratamiento (grados 2-3), con el tratamiento adecuado el pronóstico visual es bueno: el 74-80% de los casos alcanzan una agudeza visual sin corrección (AVSC) de ≥0.5, el 45-53% una AVSC de ≥0.8; mientras que el 77-91% de los casos alcanza una agudeza visual mejor corregida (AVMC) de ≥0.5 y el 78-85% una AVMC d ≥0.8(5).
La afectación de la córnea central es el principal factor de mal pronóstico visual en el CE. En casos de múltiples recidivas o melting de flap (grado 4) se puede producir cicatrización del flap o del lecho estromal que puede requerir la amputación del flap o la realización de una queratoplastia para poder rehabilitar la visión(7, 17).
Prevención
- Técnica quirúrgica cuidadosa para minimizar la manipulación, defectos epiteliales y posibles complicaciones del flap durante la cirugía.
- Evitar en la medida de lo posible levantar el flap, si se levanta, realizar una técnica cuidadosa con espátula.
- Una lente de contacto terapéutica puede prevenir la dislocación temprana del flap por parpadeo o frotamiento.
- Realizar otras técnicas de cirugía refractiva alternativas, como ablación de superficie, en pacientes con factores de riesgo conocidos como distrofia de membrana basal epitelial, historia de erosión corneal recurrente o antecedente de CE en el ojo adelfo.
Conclusiones
- El crecimiento epitelial es una complicación rara tras un procedimiento primario de LASIK, pero relativamente frecuente tras el levantamiento del flap.
- La mayoría de casos son estables y asintomáticos, por lo que solo se deben tratar los crecimientos epiteliales progresivos, los que afectan a la visión del paciente o los que produzcan melting del flap.
- La tasa de recurrencia tras el tratamiento primario es alta, por lo que, en casos severos o en casos de recidiva se recomienda añadir procedimientos adicionales a la limpieza mecánica del CE para aumentar su efectividad.
- En base a los estudios disponibles actualmente la colocación de suturas o pegamento de fibrina en los bordes del flap parecen ser los más eficaces.
Epílogo
Finalmente, el Dr. Lu nos contó en el foro como procedió a tratar el caso que nos presentaba:
- Se revisión el colgajo de este paciente con una epitelización de la entrecara presentando quistes múltiples recurrentes.
- Se eliminó el epitelio de alrededor del borde del flap por un milímetro, antes de entrar bajo el colgajo.
- Se levantó el colgajo con un elevador de flap luego de abrir uno de los bordes libre de quistes.
- Una vez levantado, se usó alcohol absoluto al 20 % en una esponja y se dejó por 15 segundos, y se lavó.
- Se procedió a limpiar la «cama» corneal, luego la parte posterior del colgajo con un cuchillete Beaver 69.
- Se irrigo copiosamente y colocó el flap en posición y espero dos minutos para que se secara.
- Se colocó Tissel alrededor del borde. Una vez secó.
- Se colocó un lente de contacto de vendaje. Parche hasta el día siguiente.
- Lubricantes sin preservantes cada hora, Vigamox (Moxifloxacino sin preservantes) cada 4 por 3 dias. Se removió el LC.
- Prednisolona una vez cerrada la herida.
- Resultado muy bueno, visión de 20/30 + sin corrección a las 4 semanas.
Bibliografía
- Llovet F, Ortega-Usobiaga J. Cirugía refractiva: protocolos. Comunicación Solicitada 90 Congreso de la Sociedad Española de Oftalmología: Sociedad Española de Oftalmología; 2014.
- Yesilirmak N, Chhadva P, Cabot F, Galor A, Yoo SH. Post-Laser In Situ Keratomileusis Epithelial Ingrowth: Treatment, Recurrence, and Long-Term Results. Cornea. 2018;37(12):1517-21.
- Stulting RD, Carr JD, Thompson KP, Waring GO, Wiley WM, Walker JG. Complications of laser in situ keratomileusis for the correction of myopia. Ophthalmology. 1999;106(1):13-20.
- Wang MY, Maloney RK. Epithelial ingrowth after laser in situ keratomileusis. Am J Ophthalmol. 2000;129(6):746-51.
- Ting DSJ, Srinivasan S, Danjoux JP. Epithelial ingrowth following laser in situ keratomileusis (LASIK): prevalence, risk factors, management and visual outcomes. BMJ Open Ophthalmol. 2018;3(1):e000133.
- Güell JL, Verdaguer P, Mateu-Figueras G, Elies D, Gris O, Manero F, et al. Epithelial ingrowth after LASIK: visual and refractive results after cleaning the interface and suturing the lenticule. Cornea. 2014;33(10):1046-50.
- Henry CR, Canto AP, Galor A, Vaddavalli PK, Culbertson WW, Yoo SH. Epithelial ingrowth after LASIK: clinical characteristics, risk factors, and visual outcomes in patients requiring flap lift. J Refract Surg. 2012;28(7):488-92.
- Caster AI, Friess DW, Schwendeman FJ. Incidence of epithelial ingrowth in primary and retreatment laser in situ keratomileusis. J Cataract Refract Surg. 2010;36(1):97-101.
- Mohamed TA, Hoffman RS, Fine IH, Packer M. Post-laser assisted in situ keratomileusis epithelial ingrowth and its relation to pretreatment refractive error. Cornea. 2011;30(5):550-2.
- Fraunfelder FW, Rich LF. Laser-assisted in situ keratomileusis complications in diabetes mellitus. Cornea. 2002;21(3):246-8.
- Sinjab MM. Five steps to start your refractive surgery. A case-based systematic approach: Jaypee Brothers Medical Publishers; 2014.
- Chan CC, Boxer Wachler BS. Comparison of the effects of LASIK retreatment techniques on epithelial ingrowth rates. Ophthalmology. 2007;114(4):640-2.
- Chen LY, Kung JS, Manche EE. Management of Complex Epithelial Ingrowth After Laser In Situ Keratomileusis Using Fibrin Tissue Glue. Eye Contact Lens. 2018;44 Suppl 2:S210-S4.
- Neff KD, Probst LE. LASIK complications. In: Krachmer JH, Mannis MJ, Holland EJ, editors. Cornea Fundamentals, diagnosis and management. Third edition ed: Mosby; 2011.
- Rojas MC, Lumba JD, Manche EE. Treatment of epithelial ingrowth after laser in situ keratomileusis with mechanical debridement and flap suturing. Arch Ophthalmol. 2004;122(7):997-1001.
- Rapuano CJ. Management of epithelial ingrowth after laser in situ keratomileusis on a tertiary care cornea service. Cornea. 2010;29(3):307-13.
- Hardten DR, Fahmy MM, Vora GK, Berdahl JP, Kim T. Fibrin adhesive in conjunction with epithelial ingrowth removal after laser in situ keratomileusis: long-term results. J Cataract Refract Surg. 2015;41(7):1400-5.
- Ayala MJ, Alió JL, Mulet ME, De La Hoz F. Treatment of laser in situ keratomileusis interface epithelial ingrowth with neodymium:yytrium-aluminum-garnet laser. Am J Ophthalmol. 2008;145(4):630-4.
- Mohammed OA, Mounir A, Hassan AA, Alsmman AH, Mostafa EM. Nd:YAG laser for epithelial ingrowth after laser in situ keratomileusis. Int Ophthalmol. 2018.
- Lapid-Gortzak R, Hughes JM, Nieuwendaal CP, Mourits MP, van der Meulen IJ. LASIK flap breakthrough in Nd:YAG laser treatment of epithelial ingrowth. J Refract Surg. 2015;31(5):342-5.
- Kucukevcilioglu M, Hurmeric V. Localized flap melt after Nd-YAG laser treatment in recurrent post-LASIK epithelial ingrowth. Arq Bras Oftalmol. 2015;78(4):250-1.
- Fagerholm P, Molander N, Podskochy A, Sundelin S. Epithelial ingrowth after LASIK treatment with scraping and phototherapeutic keratectomy. Acta Ophthalmol Scand. 2004;82(6):707-13.
- Lahners WJ, Hardten DR, Lindstrom RL. Alcohol and mechanical scraping for epithelial ingrowth following laser in situ keratomileusis. J Refract Surg. 2005;21(2):148-51.
- Kwon KY, Ji YW, Lee J, Kim EK. Inhibition of recurrence of epithelial ingrowth with an amniotic membrane pressure patch to a laser in situ keratomileusis flap with a central stellate laceration: a case report. BMC Ophthalmol. 2016;16:111.
- Wilde C, Messina M, Dua HS. Management of recurrent epithelial ingrowth following laser in situ keratomileusis with mechanical debridement, alcohol, mitomycin-C, and fibrin glue. J Cataract Refract Surg. 2017;43(7):980-4.
AUTOR
Javier García-Montesinos Gutiérrez
– Sección de Córnea y Superficie Ocular, Complejo Hospitalario Torrecárdenas, Almería
– Sección de Córnea y Cirugía Refractiva, Clínicas Qvision, departamento de Oftalmología Hospital Vithas Virgen del Mar, Almería.